婴幼儿神经外科手术麻醉对策

胎儿的中枢神经系统是由胚胎时期的神经管发育而成。其发育过程并非是均衡发展,首先发育的是分节系统,随后是前脑泡,前脑泡再进一步发育为大脑两个半球,解剖表现头大而颅骨薄且富有弹性。小儿脑实质生长快,新生儿脑重量约300 g,相当于体重的 1/8~1/9,6个月时脑重量约600 g,1岁时达到900 g。
小儿所需营养物质和液体相对比成人多,所以颅内压增高引起的呕吐易导致脱水与营养不良,使手术耐受力低下。免疫上婴幼儿对传染病有易感性,如上呼吸道感染很容易合并中耳炎或继发脑脓肿。病理变化与年龄有关,小儿易发生缺血缺氧性脑病、脑室周围白质软化、脑室内出血。但小儿脑代偿能力较高,颅脑损伤晚期并发症较成人少而轻。鉴于上述生理特点,婴幼儿外科手术麻醉也需额外注意。
术前规范
禁食水
6个月以内婴儿,要求麻醉前6 h禁食牛奶,麻醉前2 h可进糖水或果汁(清液);7~12个月婴儿,麻醉前6 h禁食牛奶或食物,麻醉前3 h可进清液。如手术推迟,患儿应静脉补液。
最近有研究提示,术前2 h进食清液不会增加误吸的危险,相反可减轻术前脱水引发的低血糖,使麻醉诱导更顺利,术中更平稳。因此,目前建议术前2 h应予清液,然后禁食。
麻醉目标
麻醉要求诱导迅速、镇静镇痛良好,在患儿毫无知晓下迅速进入麻醉状态;避免一切导致患儿躁动、兴奋、颅内压增高和代谢增加的因素;保持患儿呼吸道通畅和有效呼吸量;保持患儿循环稳定;降低颅内压以利于手术操作;避免严重并发症,特别是脑水肿的发生。
麻醉前准备
医护人员 小儿神经外科麻醉手术团队通常由麻醉医生、手术室护士、神经外科医生、重症神经外科医生组成。
医护需核对麻醉用药,常规准备简易呼吸器,肌注药物后观察患儿意识变化;提前做好保暖准备,室温要在24~26℃,湿度50%~60%,提前打开升温毯,使用温箱内液体。
麻醉前准备好约束患儿的物品,注意保暖和意识变化,备吸痰管,给患儿吸氧。体位摆放时要防止坠床,妥善固定各种管道,保证手术视野充分暴露。
患儿和家长 在换床间家长陪患儿到手术室门口,以缩短母亲与患儿分离时间,对不合作的患儿行基础麻醉。神经外科手术前不需常规给予镇静药。
不足10个月的婴儿要短时间离开家长,尽快进入麻醉状态。10个月至1岁的婴儿依恋家长,需在家长的陪同下联合肌注氯胺酮4~6 mg/kg、咪达唑仑0.2 mg/kg、阿托品0.02 mg/kg,入睡后推入手术间开始麻醉。
系统监测
婴儿麻醉时都常规进行呼吸管理,诊视皮肤、黏膜颜色,监测呼气末二氧化碳分压、脉搏氧饱和度、血液动力学和体温。神经外科医生要关注颅内压增高患儿有无意识、循环、呼吸变化;对特殊体位的患儿加强呼吸与循环管理。神经外科手术时间长,易出血乃至失血性休克,故需密切监测生命体征。再有,小儿神经发育不全,倾向使用起效迅速的全麻药,联合用药趋于复杂化。
术前一定要检测凝血酶原时间及血小板;建立静脉通路;保持体温,特别是在摆设体位过程中有低体温风险,可进一步诱发心律失常;手术操作要严格、充分止血,尤其要严格控制婴儿失血量。
术中操作
麻醉流程
全身麻醉一般使用加强钢丝导管行气管内插管,原则不用于婴儿。但体位特殊患儿使用便于气道管理,避免导管弯曲而保证呼吸道通畅,有效控制肺泡通气、减少死腔通气。麻醉流程包括六大项。
吸入麻醉药诱导 哭闹的患儿在家长陪同下做基础麻醉,肌注咪唑安定0.1~0.2 mg/kg、东莨菪碱0.02 mg/kg,或氯胺酮5~7 mg/kg。颅高压症状患儿应禁用氯胺酮。
不哭闹患儿抱入术间开放静脉,开放静脉困难的患儿直接用七氟醚吸入诱导。吸入法用面罩以半紧闭式吸入七氟醚,待患儿神志丧失、眼睑反射消失后,即开放静脉或辅以肌松药,行喉头表面麻醉后气管内插管。直接用七氟醚诱导行气管插管,诱导之前肌注阿托品0.02 mg/kg,以防止心动过缓。
静脉快速诱导 临床多静脉注射芬太尼10 μg/ml、顺式阿曲库胺0.5 mg/ml、丙泊酚原液 2.5~3mg/kg、咪唑安定0.1~0.2 mg/kg。为减少胃液、提高胃内pH值,还可予西咪替丁7.5 mg/kg。
麻醉气管插管 选择透明面罩,以便观察嘴唇的颜色及口腔内是否有分泌物或呕吐物;选用不带套囊的气管导管,放置喉镜、显露声门及插管时,动作要轻柔,避免创伤;插管后妥当固定气管导管。插管后听诊两肺呼吸音应一致,每次头位发生变化时应检查通气情况,如改变体位应再次听诊,以防导管脱出或插入过深。
麻醉维持 连续吸入七氟烷;间断静脉注射芬太尼;根据手术时间长短追加肌松剂,4 h以内的手术只在诱导时给肌松剂而术中不再给予,超过4 h的手术要间断追加。
术中监测 常规监测有创/无创血压、呼气末二氧化碳分压、脉搏氧饱和度、 血液动力学、体温。尽管监测仪器的种类逐渐增多,但小儿麻醉期间听诊仍是优选监测方法,可获得心率和心音强度信息,如心音低沉常是低血容量的早期指标,呼吸音的监测可早期发现有无气道分泌物和气道梗阻。神经外科对患者呼吸尤其是二氧化碳分压要求较为严格,小儿自我调节的能力较成人差,术中持续监测潮气量、呼吸次数、气道压、气道流量和呼气末二氧化碳曲线很重要,特别是后颅凹及周围手术。
术中重点监测体温,一定要提前加温升温毯,患儿入手术室后用柔软的棉被或棉花包裹,保持室温24~26℃。在各种麻醉操作时注意给患儿保暖,输入液体和血液时要加温。术中监测有创血压、中心静脉压、动脉血气、红细胞压积能更及时地发现、处理术中大出血和血容量不足。此外,还需监测血糖和尿量。
术中补液、输血 术中补液的主要目的是保持有效组织灌注压,维持氧运输、体液、电解质浓度及血糖水平在正常范围。小儿正常体液维持量应该按照4∶2∶1原则处理。术中输液应包括术前禁食水所致的失液量,失液量=禁食时间(h)×每小时生理需要量。生理需要量根据小儿的代谢而定,1岁以内婴儿每小时生理需要量为6 ml/kg。水的生理需要量也与代谢有关,小儿代谢快、细胞内含水少,术中易丢失细胞外液,体重不足10 kg患儿的日生理需要量为100 ml/kg。
注意事项
维持血容量的补液治疗多选5%葡萄糖。动物实验表明,输注糖增加缺血性脑损伤风险。临床观察研究认为,糖可加重麻醉过程中的缺氧致脑损伤。在脑缺血、缺氧情况下,输注葡萄糖可使脑内糖增加,糖无氧代谢产生大量乳酸使脑细胞pH下降,导致神经组织损伤。近年来,医生对小儿术中输注含糖液进行了重新评价,认为新生儿比儿童和成人更能耐受。因此正常术前禁食6 h未出现任何低血糖症状的患儿,大多术中不需输注含糖液。为安全起见,作者团队仍建议术中继续给予葡萄糖。
血压下降与血容量减少成正比,而婴幼儿压力感受器发育不良,对低血容量反应差。婴幼儿术中出血50 ml相当于成人出血400 ml。失血量< 5%血容量时,应补充3倍晶体液;失血量达5%~10%血容量,应补充1份胶体液+2份晶体液;失血量>10%血容量,应予3倍胶体液或输血。术前还需评估手术复杂性,预估出血量多者一律进行血液回吸收,这对神经外科婴儿麻醉非常重要。
总血容量估算:早产儿总血容量为100~120 ml/kg;新生儿为90 ml/kg,其中早产新生儿为95 ml/kg,足月新生儿为90 ml/kg;1岁以内小儿为80 ml/kg,1岁以上小儿为70 ml/kg。可耐受最大失血量(ml)=[(术前红细胞压积-0.3)×总血容量]/术前红细胞压积。由公式不难看出,婴幼儿可耐受的最低红细胞压积为 0.3。
结语
目前认为,婴幼儿手术麻醉应注重以下要点:患儿要安静入室;患儿哭闹给予麻醉药后易发生呼吸道事件;癫痫患儿要防止癫痫发作;后颅凹手术要特别警惕高颅压、心律失常、空气栓塞及呼吸异常;手术结束后一定在患儿完全清醒后拔管,氧供给也需待患儿完全清醒;预防拔管后呼吸道并发症,如喉头水肿、喉痉挛。
发表评论
最新评论

-
04-292025
人工智能诊疗将走向前台——医生做好准备了吗
-
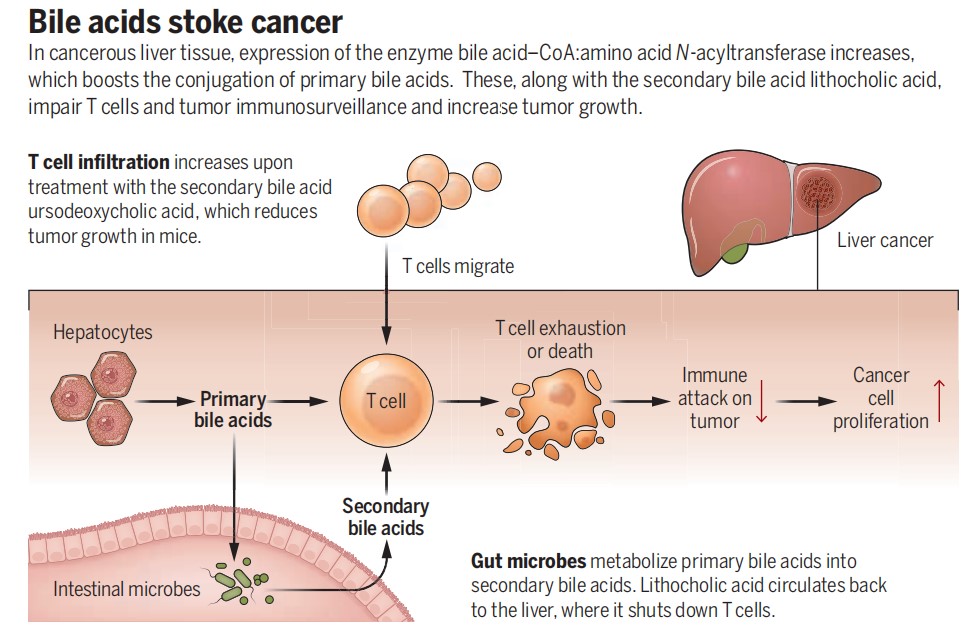
new肝癌免疫治疗的“路障”:胆汁酸 | 科普时光
2025-03-07 -
02-172025
慢病管理药先行 临床药师如何打通最后一公里
-

new双镜合壁 助力消化疾病微创精准治疗
在精准治疗、功能保护越来越多地被重视的情况下,内镜与腹腔镜“双镜联合”成为胃肠疾病诊疗的一种趋势。
2024-12-24
-

双镜合壁 助力消化疾病微创精准治疗
2024-12-24 -

朱玉龙:严重肺间质纤维化患者肺部结节经皮穿刺活检的注意事项
2024-11-21 -

IDSC感染专栏54③|重症感染患者弥散性血管内凝血早期诊断:中国诊断积分系统CDSS显优势
2022-06-28 -
IDSC感染专栏54②|夏秋季的烦恼,这种介于细菌与病毒间的病原在我国有抬头之势
2022-06-28 -
IDSC感染专栏54①|二代测序预测革兰阳性球菌耐药性有新发现
2022-06-28
-

何为巴林特小组?一文读懂
2017-02-23 -

IDSC感染专栏54③|重症感染患者弥散性血管内凝血早期诊断:中国诊断积分系统CDSS显优势
2022-06-28 -
益生菌预防艰难梭菌感染真的有效吗?
2021-09-07 -
孩子不是大人“缩微版” 小儿妇科聚焦未成年女性健康
2023-05-30 -
赵进喜教授:发挥中医药防治糖尿病肾脏病的特有优势
2023-06-09 -

倪晓光:用好手中喉镜 提升鼻咽喉早癌检出率
2023-03-07 -

心血管代谢医学|将临床研究融入社区日常临床诊疗以提高医学服务水平和质量
2021-11-05






