锵锵三人行:妇产科的新囧境
高龄、子宫瘢痕妊娠、阴道试产问题接踵而来
数据显示,2015年全国孕产妇死亡率和婴儿死亡率分别下降到20.1/10万和8.1/10万,比2000年分别下降62.1%和74.8%,提前实现了联合国千年发展目标,被世界卫生组织评为妇幼健康高绩效国家。然而,今年上半年全国孕产妇死亡率出现升高趋势。全国妇幼卫生监测数据提示,2016年上半年全国孕产妇死亡率为18.3/10万,比去年同期增长30.6%。孕产妇死亡率上升可能与两方面因素有关:一是生二胎的高龄产妇增多,二是过去20多年中,中国剖腹产率的增加导致在生育二胎时危险增加。
二胎政策下,后剖宫产时代来临,剖宫产后再次妊娠问题多,剖宫产率上升所带来的诸多临床问题越来越受到关注,如宫破裂、前置胎盘、胎盘植入异常、子宫瘢痕妊娠、不孕、腹腔内脏器粘连等。保障母婴安全形势十分严峻。



话题嘉宾
解放军总医院妇产科 宋磊教授
中南大学湘雅三医院妇产科 薛敏教授
上海交通大学医学院
附属仁济医院妇产科 狄文教授
话题一:随着二胎时代的来临,中国妇产科领域目前存在哪些挑战?
二胎时代,剖宫产问题凸显
狄文教授:应该说,近些年我国剖宫产比例逐年增高。但随着二胎政策的开放,我们首先应对的挑战是疤痕子宫再次妊娠的并发大出血和子宫破裂风险。
主要有两种情况:发生在孕早期的,胎盘着床在前次剖宫产切口疤痕处,即“切口妊娠”,一旦发现需要立即终止;若孕早期未能及时发现,胚胎穿过疤痕直接导致子宫破裂;二是孕晚期,低置胎盘覆盖到疤痕上,并且植入到子宫,医学上称之为凶险性前置胎盘。这种情况非常危险,常常面临子宫切除、产妇死亡的结局。
另外,二胎政策的开放,也让高龄女性“动心”。高龄使妊娠期高血压、糖尿病、肝内胆汁瘀积综合征等合并症发生概率增加,严重的可危及母婴生命。而有些高龄妈妈们凭着自己年轻时的孕产经验,又往往容易忽视产前检查等。
宋磊教授:事实上,子宫瘢痕妊娠(CSP)已成为剖宫产术后再次妊娠重要的早孕期并发症之一,成为常见的新型妇产科急危重症。子宫瘢痕妊娠到胎盘植入是一个连续的疾病谱,是同一疾病的不同发展阶段,具有相同的病理基础,通常,子宫瘢痕妊娠的概念被限定于早孕期,而后者则针对中、晚孕期。CSP是胎盘植入的先期病变,CSP最终必然导胎盘植入。
早孕期子宫瘢痕妊娠患者如继续妊娠,中孕期以后形成胎盘前置状态伴植入,最后导致植入型凶险型前置胎盘,后果严重,临床处置非常棘手。
薛敏教授:临床上剖宫产术式逐渐成熟、稳定,其安全性显著提高,又可以减少产妇分娩过程中经历的痛苦,因此剖宫产率逐渐升高。然而,近年来,由于我国二胎政策的开放,剖宫产所伴随的问题也逐渐凸显出来。剖宫产后再次妊娠的分娩方式始终是一个有争议的产科问题。剖宫产术后再次妊娠的分娩方式有再次剖宫产及阴道试产2种方式。
话题二:剖宫后再次妊娠主要面临哪些挑战,临床医生应该如何识别?
子宫瘢痕妊娠应谨慎对待
宋磊教授: 为防止发生凶险型前置胎盘,应首先在早孕期早期识别、及时终止CSP。随着阴道超声的广泛应用,更多无症状或症状轻微的CSP被发现。如经复查诊断为CSP,则需及早决定是否终止。尽管目前尚无证据显示早孕CSP必须要终止,但考虑到剖宫产切口胎盘植入中晚孕后果严重,而在早孕期终止妊娠,发生严重并发症和切除子宫的概率明显较低。因此,大多数患者及医生倾向于终止早孕期CSP。
有研究显示,大多数成功治疗早孕CSP的患者后续能够再次怀孕,且再发生CSP的概率很低。若CSP继发的剖宫产瘢痕胎盘植入患者已至中孕者,需仔细评估合并胎盘植入或合并前置胎盘的情况,应根据患者的症状、生育要求、超声胎盘植入的深度等进行综合判定,决定是否终止妊娠。
薛敏教授:剖宫产术后形成瘢痕子宫再次妊娠分娩方式的选择逐渐受到临床的重视。 瘢痕子宫再次分娩过程中容易出现子宫破裂而对母婴安全形成威胁,因此以往临床上更倾向于实施再次剖宫产。
近年来,随着医学临床理念与健康意识的改变,临床上更提倡自然分娩,产妇也逐渐倾向于自然分娩,而瘢痕子宫再次分娩选择经阴道分娩的安全性与可行性则逐渐成为妇产科医师主要面临的问题与挑战。
话题三:对于这些存在的问题,有哪些解决措施?
阴道试产或可替代剖宫产
宋磊教授:我们应该防患于未然,严格掌握剖宫产手术指征,减少剖宫产率,提高剖宫产手术技术水平,尤其是子宫切口缝合技术,加强剖宫产术后管理。
对有前次剖宫产史再孕者,加强孕期管理,发现问题尽早处理。条件差,血源不足的医院,应及时尽早把诊断为凶险性前置胎盘孕产妇转到条件具备的医院。一定要把医疗安全永远放在第一位。降低孕产妇死亡率,保障母婴安全。
与无剖宫产史的胎盘植入不同,剖宫产瘢痕胎盘植入在剖宫产术中发生大出血、以至于需行子宫切除的风险极高。子宫切除术是处理胎盘植入的有效方法,这种手术,虽然减少了并发症,但却丧失了生育能力。
保留子宫术极易导致大出血和其他严重并发症,选择合适的手术方式,以减少胎盘植入术中术后出血并降低子宫切除率已经成为研究的热点问题及亟待解决的难题。
薛敏教授:面对上述问题,剖宫产术后再次妊的分娩方式的选择显得尤为重要。目前剖宫产史已成为再次剖宫产的主要指征之一。阴道试产更经济,产后疼痛较少,母儿发病率及产后感染率低,住院时间短,产后恢复快。
但阴道试产有其局限性,可能增加子宫不全破裂和子宫破裂的风险。因此,为降低阴道试产的不良母儿结局风险,提高阴道试产的成功率,应该选择合适病例进行阴道试产。尝试剖宫产后阴道试产必须做好孕前评估。
对于剖宫产术后6个月至2年内间隔较短的妊娠者,应该充分告知孕期及分娩期的风险,可在严密监护下继续妊娠。
据报道,瘢痕子宫再次妊娠行经阴道分娩的试产成功率达到65%以上,瘢痕子宫再次妊娠进行阴道试产出现腹腔粘连、产后感染/出血、先兆性子宫破裂等并发症与初次妊娠阴道试产者差异无统计学意义,在对产妇进行密切关注、护理的基础上,进行阴道试产,并不会增加分娩的风险,对母婴结局无必然的不利影响。
剖宫产后阴道试产适应证:
★ 试产孕妇健康,无阴道分娩禁忌证;
★ 前次剖宫产非古典式剖宫产或是T型切口;
★ 仅有1次剖宫产史,且为子宫下段横切口;
★ 前次剖宫产距此次分娩时间间隔2年以上,前次剖宫产的指征在此次妊娠中不复存在;
★ 无子宫破裂史;
★ 医院有足够的有资质的医务人员,且具有急诊手术的条件,以及开展急诊手术所需的器材设施和场地;
★ 孕妇在充分了解阴道试产的优点及风险下同意且要求试产。

发表评论
最新评论

-
04-292025
人工智能诊疗将走向前台——医生做好准备了吗
-
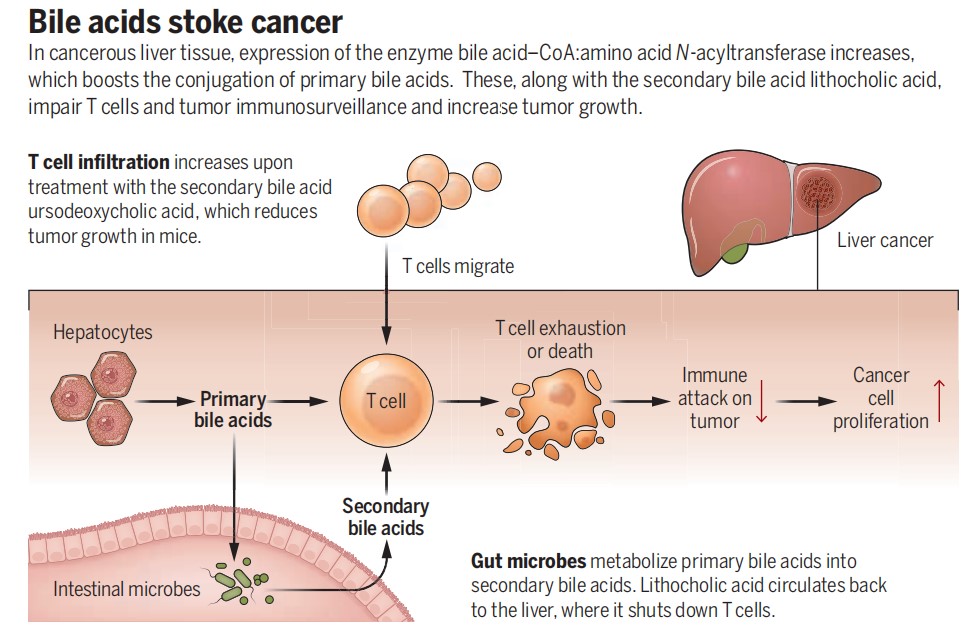
new肝癌免疫治疗的“路障”:胆汁酸 | 科普时光
2025-03-07 -
02-172025
慢病管理药先行 临床药师如何打通最后一公里
-

new双镜合壁 助力消化疾病微创精准治疗
在精准治疗、功能保护越来越多地被重视的情况下,内镜与腹腔镜“双镜联合”成为胃肠疾病诊疗的一种趋势。
2024-12-24
-

双镜合壁 助力消化疾病微创精准治疗
2024-12-24 -

朱玉龙:严重肺间质纤维化患者肺部结节经皮穿刺活检的注意事项
2024-11-21 -

IDSC感染专栏54③|重症感染患者弥散性血管内凝血早期诊断:中国诊断积分系统CDSS显优势
2022-06-28 -
IDSC感染专栏54②|夏秋季的烦恼,这种介于细菌与病毒间的病原在我国有抬头之势
2022-06-28 -
IDSC感染专栏54①|二代测序预测革兰阳性球菌耐药性有新发现
2022-06-28
-

何为巴林特小组?一文读懂
2017-02-23 -

IDSC感染专栏54③|重症感染患者弥散性血管内凝血早期诊断:中国诊断积分系统CDSS显优势
2022-06-28 -
益生菌预防艰难梭菌感染真的有效吗?
2021-09-07 -
孩子不是大人“缩微版” 小儿妇科聚焦未成年女性健康
2023-05-30 -

倪晓光:用好手中喉镜 提升鼻咽喉早癌检出率
2023-03-07 -
赵进喜教授:发挥中医药防治糖尿病肾脏病的特有优势
2023-06-09 -

心血管代谢医学|将临床研究融入社区日常临床诊疗以提高医学服务水平和质量
2021-11-05






